Problem palucha koślawego jest najczęściej postrzegany przez pacjentów jako odstająca przyśrodkowo wyrośl kostna, której towarzyszy skrzywienie palucha w kierunku pozostałych palców stopy. W rzeczywistości paluch koślawy stanowi złożoną deformację w obrębie tzw. pierwszego promienia stopy (połączeń kości klinowatej przyśrodkowej, I kości śródstopia, trzeszczek i paliczków palucha). Paluchy koślawe (haluksy) mogą występować nawet u dzieci, choć ich obecność w młodym wieku stanowi przeważnie problem kosmetyczny. Wraz z upływem czasu paluch koślawy może stać się bolesny – na podłożu zmian przeciążeniowo-zwyrodnieniowych i/lub w wyniku konfliktu deformacji z obuwiem.
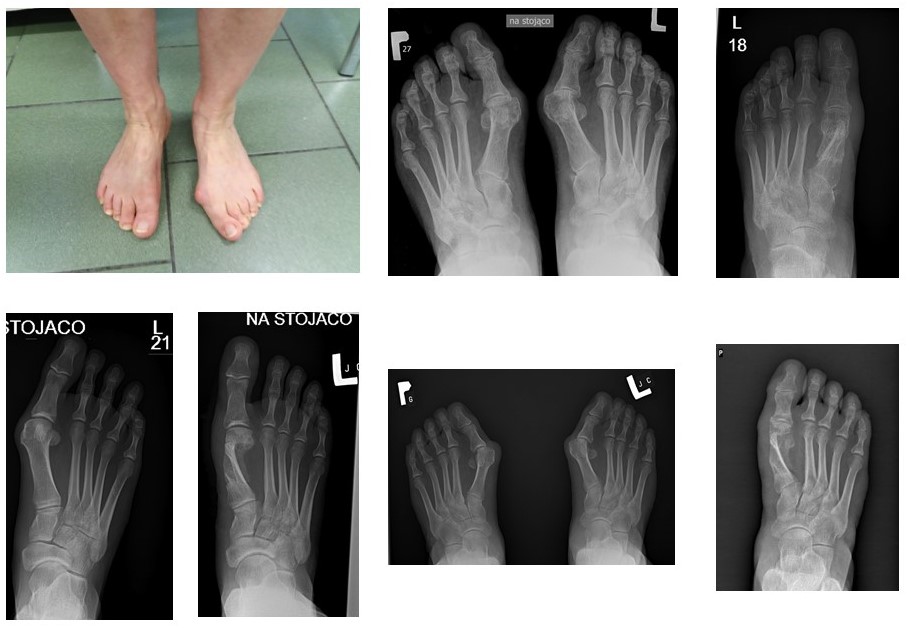
Na typową deformację palucha koślawego składa się:
- Przyśrodkowe odchylenie pierwszej kości śródstopia z przesunięciem jej głowy względem trzeszczek,
- Boczne odchylenie palucha oraz jego rotacja do wewnątrz (paluch odwraca się paznokciem w kierunku przeciwnej stopy).
W zależności od stopnia zaawansowania i przyczyny rozwoju palucha koślawego można zaobserwować również:
- obecność bolesnych modzeli pod głowami II-III kości śródstopia – jest to skutek przeniesienia obciążenia z I kości śródstopia na II i III kość śródstopia. Zaburzona dystrybucja obciążeń wynika z uniesienia pierwszej kości śródstopia i braku kontaktu głowy pierwszej kości śródstopia z podłożem w trakcie chodu. Przyczyną przeważnie jest hipermobilność stawu między kością klinowatą przyśrodkową a I kością śródstopia,
- młotkowate ustawienie pozostałych palców z możliwym nachodzeniem drugiego palca na paluch (palce krzyżują się).
Przyczyny rozwoju haluksów
Paluch koślawy – na czym polega?
Wymienia się wiele czynników, które mogą mieć wpływ na rozwój palucha koślawego:
- Czynniki, na które nie mamy wpływu:
- predyspozycje genetyczne,
- wiotkość więzadeł stabilizujących szkielet stopy,
- nadmierna ruchomość w stawie między kością klinowatą przyśrodkową a I kością śródstopia,
- wrodzone zmiany anatomiczne (nietypowy kształt powierzchni stawowych lub orientacja przestrzenna kości śródstopia).
- Czynniki, na które mamy wpływ:
- noszenie obuwia na wysokim obcasie i/lub ze zwężonymi czubkami.
Paluch koślawy częściej rozwija się u osób, które:
- doznały urazu w obrębie pierwszego promienia stopy,
- cierpią na schorzenia o podłożu reumatoidalnym atakujące narząd ruchu,
- posiadają zaburzenia napięcia mięśniowego,
- przebyły nieprawidłowo wykonany zabieg chirurgiczny w obrębie stopy.
Leczenie palucha koślawego, leczenie haluksów
Wybór postępowania zależy głównie od obecności objawów bólowych, stopnia zaawansowania deformacji oraz ogólnego stanu zdrowia pacjenta. Należy podkreślić, że jedyną skuteczną metodą korekcji palucha koślawego jest zabieg operacyjny. Nie jest to jednak metoda leczenia przeznaczona dla wszystkich pacjentów, u których występują haluksy. Jeśli paluch koślawy nie boli, nie ma wskazań do zabiegu operacyjnego. Celem postępowania w takim przypadku jest ograniczenie czynników prowadzących do pogłębiania deformacji oraz minimalizacja przeciążeń w obrębie stawów stopy:
- Wskazana jest rezygnacja z noszenia wąskiego obuwia ściskającego palce oraz butów na wysokim obcasie.
- Wykonywanie ćwiczeń wzmacniających mięśnie stóp może poprawić ich stan funkcjonalny, a przez to zmniejszyć stopień przeciążeń i opóźnić moment pojawienia się dolegliwości bólowych.
- Stosowanie ortez odciągających paluch w kierunku odwiedzenia nie koryguje trwale jego ustawienia. Ortezy takie mogą jedynie czasowo ograniczyć stopień rozciągnięcia tkanek miękkich położonych po przyśrodkowej stronie haluksa oraz odciążyć podrażnioną kaletkę leżącą po stronie wyniosłości.
Jeśli paluch koślawy jest bolesny i/lub uniemożliwia swobodne korzystanie ze standardowego obuwia, należy rozważyć leczenie operacyjne.
Operacyjna korekcja palucha koślawego (korekcja halluxa)
Warunkiem powodzenia operacji jest właściwa kwalifikacja do zabiegu. Nie istnieje jedna idealna metoda korekcji palucha koślawego przeznaczona dla wszystkich pacjentów. Chirurg musi wybrać najbardziej odpowiednią technikę operacyjną dopasowaną do stopnia zaawansowania zmian oraz określonych cech deformacji.
W tym celu lekarz musi ocenić szereg parametrów radiologicznych. Konieczne jest wykonanie zdjęć RTG stóp w obciążeniu masą ciała w projekcji przednio-tylnej oraz bocznej. Tylko wtedy lekarz ma szansę ocenić rzeczywisty stopień deformacji (nieprawidłowości w stopie pozostającej w odciążeniu są niedoszacowane).
Po analizie wszystkich istotnych parametrów chirurg wybiera metodę operacji, której celem będzie przywrócenie prawidłowych warunków anatomicznych w obrębie stopy oraz złagodzenie dolegliwości bólowych.
- Istotą skutecznie przeprowadzonej operacji jest wykonanie osteotomii korygującej ustawienie określonych kości w stopie, głównie I kości śródstopia. Chirurg przecina kość w określony sposób, następnie przesuwa dobocznie dalszy odłam kości względem bliższego tak, aby uzyskana oś I kości śródstopia była ustawiona bardziej równolegle do II kości śródstopia.
- Korekcja może obejmować także plantaryzację I kości śródstopia czyli przesunięcie jej odcinka dalszego w kierunku podłoża. Celem jest przywrócenie prawidłowego obciążenia I promienia w trakcie przetaczania stopy.
- Jeśli staw śródstopno-paliczkowy przed operacją był niekongurentny (układ powierzchni stawowych skutkował ich niedopasowaniem), wykonywane procedury powinny przywrócić prawidłowe relacje anatomiczne stawu śródstopno-paliczkowego.
- Zabieg może także uwzględniać osteotomię paliczka bliższego palucha, by skorygować jego oś oraz rotację.
- Gdy zmiany zwyrodnieniowe stawu śródstopno-paliczkowego palucha są zaawansowane, konieczne może być jego usztywnienie – tylko wtedy można znieść dolegliwości bólowe wynikające z rozległych uszkodzeń chrząstki stawowej.
- W przypadku korekcji dużych deformacji z niestabilnością stawu klinowo-śródstopnego I, konieczne jest jego usztywnienie.
- Zabiegi wykonywane jedynie na tkankach miękkich lub polegające na izolowanym ścięciu wyrośli kostnej nie są uznawane za skuteczne i przeważnie prowadzą do nawrotu deformacji.
Nie sposób opisać wszystkich możliwych technik operacyjnych – obecnie wyróżnia się ich ponad 100. Sukces operacji zależy w główniej mierze od właściwej kwalifikacji i biegłości operatora w różnych technikach operacyjnych. Dobrze jest więc oddać swoje stopy w ręce chirurga, który specjalizuje się w zabiegach operacyjnych wykonywanych w tym obszarze. Rodzaj zespolenia kości (śrubą, płytką) ma drugorzędne znaczenie. W wybranych technikach operacyjnych uzyskane ustawienie kości jest na tyle stabilne, że nie ma konieczności stosowania zespolenia.
Przez 4-6 tygodni po zabiegu chodzenie jest możliwe w specjalnym bucie odciążającym przodostopie. Czas ten jest wymagany do uzyskania zrostu kostnego. Wskazane jest uczestniczenie w rehabilitacji, której celem będzie mobilizacja stawu palucha oraz nauka chodu z prawidłowym obciążaniem pierwszego promienia stopy.